GÃY XƯƠNG SAU ĐỘT QUỴ: MỘT BIẾN CHỨNG NẶNG NỀ KHÔNG THỂ BỎ QUA
Ths. Bs. Đỗ Thị Hương Minh
Khoa Phục hồi chức năng - Bệnh viện Lão khoa TW
Đột quỵ ở người cao tuổi là tình trạng diễn ra khá phổ biến hiện nay và để lại nhiều di chứng nặng nề. Trong đó gãy xương là một trong những biến chứng đặc biệt nghiêm trọng, làm giảm khả năng vận động, gây cản trở quá trình phục hồi chức năng, thời gian điều trị gãy xương kéo dài do quá trình liền xương sau gãy ở người cao tuổi lâu hơn so với người trẻ. Từ đó có nhiều biến chứng như: teo cơ, cứng khớp, loét tì đè, viêm phổi, viêm đường tiết niệu... dẫn đến kéo dài tình trạng tàn tật, chi phí điều trị tốn kém, thậm chí còn tăng nguy cơ tử vong cho bệnh nhân. Các nghiên cứu chỉ ra rằng nguy cơ gãy xương của nhóm bệnh nhân đột quỵ cao gấp bốn lần so với nhóm không đột quỵ. Gãy xương có thể xảy ra ở nhiều vị trí nhưng gãy xương vùng khớp háng là một loại gãy xương phổ biến hơn cả với tỷ lệ gấp 1,5 – 4 lần thậm chí hơn 7 lần so với bình thường và hay xảy ra ở chân bên liệt làm giảm đáng kể tỷ lệ sống sót và khả năng vận động độc lập so với những người chưa từng bị đột quỵ trước đó.
Chính vì thế việc sàng lọc, dự phòng gãy xương ở bệnh nhân đột quỵ là rất quan trọng và cần thiết. Tuy nhiên những đối tượng bệnh nhân đột quỵ mới đang được quan tâm đến vấn đề điều trị bệnh và phục hồi chức năng còn vấn đề can thiệp sớm để dự phòng gãy xương sau đột quỵ vẫn chưa được chú trọng và quan tâm đúng mức.
1. Các yếu tố nguy cơ gãy xương sau đột quỵ
1.1 Bệnh nhân đột quỵ có nguy cơ loãng xương cao
Loãng xương là yếu tố nguy cơ gây gãy xương sau đột quỵ. Tình trạng mất xương tiến triển nhanh chóng trong giai đoạn cấp tính của đột quỵ, với những thay đổi rõ rệt nhất được thấy trong vài tháng đầu tiên, mật độ xương giảm khoảng 12%–17% ở các chi bị liệt sau 1 năm đột quỵ. Các yếu tố có thể được coi là nguyên nhân gây ra loãng xương:
- Yếu tố vận động: Bệnh nhân đột quỵ thường gặp tình trạng liệt nửa người do đó trọng lượng của cơ thể không phân bố đều lên 2 chân, trọng lượng sẽ dồn nhiều sang bên chân lành, bên chân liệt chỉ chịu trọng lượng cơ thể từ 25 đến 43% ở tư thế đứng, dẫn đến tăng tình trạng mất xương ở bên liệt. Nghiên cứu cho thấy bệnh nhân đột quỵ phải ngồi xe lăn có mức độ mất xương nhiều hơn gấp 4 lần so với nhóm bệnh nhân vẫn có thể đi lại được.
- Yếu tố nội tiết: Vitamin D đóng vai trò quan trọng trong quá trình hấp thụ canxi vào xương và duy trì xương chắc khỏe. Vitamin D được chuyển hóa thành dạng hoạt động (calciferol) khi cơ thể được tiếp xúc trực tiếp với ánh sáng mặt trời. Bệnh nhân đột quỵ thường bị hạn chế khả năng tham gia các hoạt động ngoài trời dẫn đến tình trạng thiếu hụt vitamin D và tăng nguy cơ loãng xương.
- Yếu tố dinh dưỡng: Bệnh nhân đột quỵ có nguy cơ cao bị suy dinh dưỡng do nhiều nguyên nhân khác nhau. Ăn uống kém do rối loạn chức năng nuốt, suy giảm nhận thức, tâm lý chán nản và tình trạng yếu liệt gây cản trở việc ăn uống điều này dẫn đến giảm lượng canxi và vitamin D hấp thu từ thức ăn, gây tăng nguy cơ loãng xương ở nhóm bệnh nhân này. Ngoài ra, suy dinh dưỡng thường sẽ thiếu hụt vitamin B9 và B12 dẫn đến chứng tăng nồng độ homocysteine máu thứ phát. Nồng độ này tăng cao có liên quan đến tăng nguy cơ gãy xương.
- Các yếu tố về thuốc: Bệnh nhân đột quỵ phải sử dụng nhiều loại thuốc khác nhau có ảnh hưởng đến quá trình chuyển hóa vitamin D và gây thiếu hụt vitamin D như: thuốc chống trầm cảm, thuốc ức chế tái hấp thu serotonin có chọn lọc (SSRI), thuốc chống đông heparin, thuốc chống động kinh, corticoid…
1.2. Bệnh nhân đột quỵ có nguy cơ té ngã cao
- Có tới 65% bệnh nhân đột quỵ bị té ngã trong thời gian đang điều trị tại bệnh viện và 73% bị té ngã trong 6 tháng đầu sau khi xuất viện về nhà. Té ngã thường xảy ra trong quá trình khi bệnh nhân thay đổi tư thế từ nằm sang ngồi, từ ngồi sang đứng. Tình trạng gãy xương hay gặp ở phía bên liệt nửa người, nơi có mật độ xương thấp hơn. Té ngã có thể không dẫn đến gãy xương nhưng nỗi sợ tiếp tục ngã có thể hạn chế các hoạt động hàng ngày, làm trầm trọng thêm tình trạng suy giảm chức năng thể chất gây ra yếu cơ, cứng khớp.
- Những bất thường ảnh hưởng đến chức năng thăng bằng gây ra té ngã bao gồm:
+ Tình trạng yếu các nhóm cơ chi dưới và thân mình bên liệt: đây là nguyên nhân chính gây mất hoặc giảm chức năng vận động, chức năng thăng bằng khi đứng và khi di chuyển ở bệnh nhân đột quỵ. Mặt khác cánh tay bên liệt cũng khó khăn để có thể chống đỡ khi ngã.
+ Rối loạn về cảm giác: Rối loạn cảm giác sâu (cảm giác bản thể, tư thế, vị thế…) và rối loạn cảm giác nông (xúc giác, đau, đè ép….) có thể gặp ở bệnh nhân tai biến, đặc biệt là ở bệnh nhân nặng, tổn thương lan tỏa. Khả năng vận động của các chi cũng phụ thuộc vào cảm giác, bệnh nhân sẽ không thể cảm nhận được chân của mình đang đặt ở đâu, ngay cả khi bàn chân đã đặt an toàn trên mặt sàn thì cũng rất khó để biết cách di chuyển.
+ Hạn chế vận động khớp: Do co cứng, co rút cơ, đặc biệt là co rút gấp mặt lòng bàn chân, khớp gối, khớp háng.
+ Chóng mặt: Nếu đột quỵ xảy ra ở tiểu não hoặc thân não - những vùng kiểm soát sự thăng bằng, bệnh nhân có thể sẽ bị chóng mặt, có cảm giác bị dịch chuyển, mọi vật xung quanh xoay tròn, hoặc chính bản thân bệnh nhân xoay tròn so với những vật xung quanh.
+ Hội chứng lãng quên nửa người: Những tổn thương cấp tính ở thùy đỉnh của bán cầu không ưu thế có thể gây mất chú ý nửa người phía bên đối diện (thường là bên trái) dẫn đến giảm nhận thức về phần cơ thể đó, khi bệnh nhân di chuyển nhưng lại quên cử động chân yếu của mình, gây mất thăng bằng. Họ có thể va vào hoặc vấp phải những vật thể mà họ không thể nhận thức được gây ngã.
+ Các vấn đề về thị lực: Thường gặp khá phổ biến sau đột quỵ có thể là nhìn đôi, nhìn mờ, mất thị trường, khô mắt, nhạy cảm với ánh sáng … những vấn đề đó làm hạn chế tầm nhìn, quan sát của bệnh nhân.
+ Rối loạn về khả năng tập trung, định hướng: Tai biến mạch máu não ảnh hưởng đến quá trình xử lý thông tin gây giảm khả năng nhận biết và phối hợp các thông tin cảm giác, giảm khả năng định hướng và vận động của cơ thể. Ngoài ra còn ảnh hưởng đến trung tâm lập kế hoạch vận động, độ tập trung và trí nhớ, làm giảm sự phán đoán của bệnh nhân.
2.Phòng ngừa gãy xương sau đột quỵ
2.1. Quản lý loãng xương sau đột quỵ
- Tầm soát mức độ loãng xương ở bệnh nhân sau đột quỵ bằng cách thực hiện các chỉ định cận lâm sàng cần thiết như đo mật độ xương, chụp XQ cột sống thắt lưng, các xương dài. Sử dụng thang điểm đánh giá nguy cơ gãy xương như Fracture Risk Assessment Tool (FRAX) dự đoán xác suất gãy xương lớn (cổ xương đùi, cột sống, cẳng tay) hoặc gãy cổ xương đùi trong 10 năm ở đối tượng bệnh nhân không được điều trị.
- Một số biện pháp không dùng thuốc: Tập các bài tập phục hồi chức năng về tăng khả năng chịu trọng lượng đối với chân bên liệt như tập đứng thăng bằng, đi bộ, chạy bộ… Tăng tiếp xúc với ánh sáng mặt trời và đảm bảo chế độ ăn giàu canxi đồng thời tránh sử dụng chất kích thích như cà phê, bia rượu, thuốc lá…
- Một số biện pháp dùng thuốc: Bổ sung lượng canxi, vitamin D cần thiết và sử dụng các loại thuốc chống hủy xương do bác sĩ chỉ định.
2.2. Quản lý nguy cơ té ngã sau đột quỵ
a.Đánh giá ngã
* Khai thác bệnh sử: Các bác sĩ lâm sàng hỏi cụ thể về những lần té ngã gần đây nhất của người bệnh: Thời gian, địa điểm, đang làm gì, sử dụng thuốc theo đơn, thuốc không kê đơn, thuốc thần kinh, sử dụng rượu...
* Khám lâm sàng bao gồm:
- Khám trạng thái tâm thần để đánh giá tình trạng suy giảm nhận thức.
- Khám thần kinh bao gồm kiểm tra các chức năng: vận động (bao gồm cơ lực, trương lực cơ và tầm vận động của khớp); cảm giác (bao gồm cả cảm giác bản thể); phối hợp (bao gồm chức năng tiểu não); thăng bằng khi đứng yên và di chuyển.
- Thực hiện các thang điểm lượng giá và quan sát để đánh giá về hệ thống kiểm soát thăng bằng lên các hoạt động chức năng:
+ Thăng bằng tĩnh: Quan sát khi bệnh nhân giữ ở các tư thế khác nhau (ngồi, đứng trên 1 chân), nghiệm pháp Romberg.
+ Thăng bằng động: Có rất nhiều thang điểm được dùng để đánh giá về mức độ thăng bằng như thang điểm thăng bằng Berg, thang đo thăng bằng và dáng đi Tinetti, nghiệm pháp đo thời gian đứng dậy và đi Time Up and Go- TUG…
+ Thăng bằng dự đoán trước: Quan sát khi bệnh nhân nhặt đồ, nâng vật, mở cửa, test vươn người chức năng.
+ Thăng bằng phản ứng: Khi bệnh nhân bị đẩy từ các phía.
- Lượng giá môi trường xung quanh bệnh nhân khi ở nhà để xác định nguy cơ té ngã.
b.Phòng ngừa ngã
- Phục hồi chức năng và tập thể dục: Những bệnh nhân có tiền sử ngã hoặc gặp vấn đề trong quá trình kiểm tra thăng bằng và dáng đi cần thực hiện các bài tập phục hồi chức năng phù hợp.
+ Các chương trình vật lý trị liệu và tập thể dục có thể được thực hiện trong nhà nếu bệnh nhân có sự di chuyển hạn chế.
+ Các bác sỹ phục hồi chức năng sẽ lên các chương trình các bài tập cải thiện khả năng giữ thăng bằng, dáng đi cũng như khắc phục các vấn đề cụ thể (rối loạn cảm giác, chức năng vận động, khả năng phối hợp) và các tình trạng tiềm ẩn góp phần gây ra nguy cơ té ngã.
+ Việc tập thể dục thường xuyên giúp bệnh nhân đột quỵ cải thiện sức mạnh cơ -xương - khớp, nâng cao sức khỏe toàn thân, tăng cường sự dẻo dai cũng như khả năng giữ thăng bằng của cơ thể. Ví dụ, tai chi có thể hiệu quả và có thể được thực hiện một mình hoặc theo nhóm. 
(Hình ảnh BN đang được tập đứng trên bàn nghiêng tại khoa PHCN- BVLK)
- Xây dựng không gian sống an toàn:
+ Bố trí đồ đạc gọn gàng, hợp lý, sử dụng các vật dụng như gạch lót nền, thảm trải nền có độ bám tốt chống trơn trượt.
+ Xây dựng không gian sống đầy đủ ánh sáng, bố trí các hệ thống thanh vịn, tay nắm vững chắc để phòng ngừa té ngã cho bệnh nhân đột quỵ.
- Thiết bị hỗ trợ:
+ Sử dụng các dụng cụ hỗ trợ để tăng khả năng giữ thăng bằng, giảm nguy cơ té ngã trong quá trình tập luyện và đi lại (ví dụ như gậy, khung tập đi).
+ Các bác sỹ, kỹ thuật viên hướng dẫn cho bệnh nhân cách điều chỉnh kích thước của các dụng cụ hỗ trợ sao cho phù hợp cũng như cách dùng đúng cách.
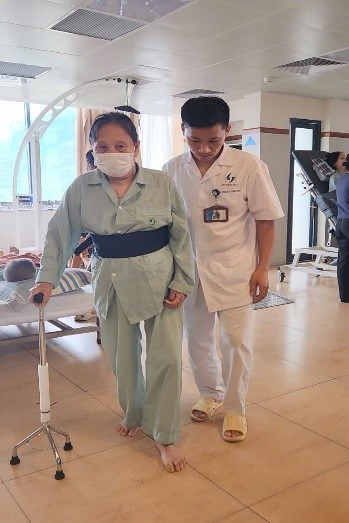
( Hình ảnh BN đang được hướng dẫn tập đi với gậy tại khoa PHCN- BV LK)
Kết luận:
Việc lập kế hoạch để sàng lọc, dự phòng biến chứng gãy xương sau đột quỵ là rất quan trọng và cần thiết, đòi hỏi sự chuyên nghiệp và kiến thức chuyên môn trong quá trình lượng giá, cũng như đưa ra các phương pháp điều trị phù hợp với từng đối tượng bệnh nhân từ đó làm giảm biến chứng gãy xương cũng như gánh nặng bệnh tật cho bệnh nhân và gia đình.
Tài liệu tham khảo
Carda S, Cisari C, Invernizzi M, Bevilacqua M. Osteoporosis after Stroke: A Review of the Causes and Potential Treatments. Cerebrovascular Diseases. 2009;28(2):191-200. doi:10.1159/000226578
Fisher A, Srikusalanukul W, Davis M, Smith P. Poststroke hip fracture: prevalence, clinical characteristics, mineral-bone metabolism, outcomes, and gaps in prevention. Stroke Res Treat. 2013;2013:641943. doi:10.1155/2013/641943
Li J, Shi L, Sun J. The pathogenesis of post-stroke osteoporosis and the role oxidative stress plays in its development. Front Med (Lausanne). 2023;10:1256978. doi:10.3389/fmed.2023.1256978
Dalli LL, Borschmann K, Cooke S, et al. Fracture Risk Increases After Stroke or Transient Ischemic Attack and Is Associated With Reduced Quality of Life. Stroke. 2023;54(10):2593-2601. doi:10.1161/STROKEAHA.123.043094
Đỗ Thị Hương Minh. Đánh giá kết quả phục hồi chức năng thăng bằng trên người bệnh nhồi máu não tại bệnh viện Lão khoa Trung ương. Published online 2020.